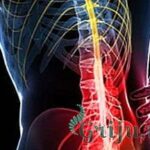
Как известно, центральная нервная система человека состоит из 3 отделов — головного мозга, ветвящихся по всем тканям нервных стволов различной величины и спинного мозга, соединяющего эти два отдела между собой.
Оттого на всей его протяженности, между позвонками из него к тканям выходят более или менее крупные нервные стволы. Для этого в спинномозговом канале специально предусмотрены 23 пары межпозвонковых отверстий — корешковых каналов позвоночника.
Патологии спины приводят к уплощению дисков и их грыжам, сближению позвонков и прочее. Все это ведет к более или менее заметному сдавливанию корешков, и возникает корешковый синдром позвоночника, более известный как радикулит или радикулопатия.
Где и почему возникает
Итак, корешковый синдром всегда вызван дегенеративными изменениями позвоночника, и вопрос лишь в том, какими именно. Среди самых вероятных вариантов:
- остеохондроз;
- протрузия межпозвонковых дисков;
- грыжа межпозвонковых дисков;
- спондилез и спондилоартроз позвоночника.
Корешковый синдром грудного отдела позвоночника наблюдается реже всего — из-за его более медленного старения, так как его стабилизирует прикрепленная к нему грудная клетка.
А корешковый синдром пояснично-крестцового отдела позвоночника наиболее распространен потому, что на поясницу всегда приходится наибольшая нагрузка.
Проявления
Симптомы корешкового синдрома позвоночника можно наблюдать в разных органах и тканях — в зависимости от того, какой сегмент позвоночника задет патологией.

- Самым распространенным симптомом ущемления нервного корешка является стреляющая или жгучая боль во всех тканях, через которые проходит данный нерв.
- Усиление болей наступает при физических нагрузках, слишком широких и/или резких движениях.
- Чувствительность задетого нерва (а значит, и тканей, через которые он проходит) снижается.
- Нарушается и его способность проводить нервные импульсы. А потому мышцы, органы и любые другие ткани, сигнал в которые поступал по данному стволу, становятся "непослушными". То есть, снижается их работоспособность и скорость регенерации.
Наименее четкую для неспециалиста картину в этом плане дает корешковый синдром грудного отдела, который может имитировать картину:
- инфаркта миокарда;
- желчных колик и камней;
- несварения желудка;
- кишечных колик и дисбактериоза;
- межреберной невралгии;
- панкреатита.
А вот для люмбаго (корешковый синдром поясничного отдела позвоночника) типичен более постоянный набор признаков — "прострел" в правую/левую ногу, иногда — со жжением в ягодице и по всей внутренней поверхности бедра.
Все это сопровождается стремительной атрофией мышц задетой конечности, ее склонностью "подламываться" в коленном суставе при шаге.
Наиболее опасен для здоровья и даже жизни корешковый синдром шейного отдела позвоночника. Он приводит к:

- снижению зрения, слуха, памяти, внимания;
- и другим симптомам снижения активности коры головного мозга из-за ухудшения ее кровоснабжения;
- скачкам артериального давления из-за раздражения т.н. позвоночных артерий (они питают кору наравне с более известными сонными артериями);
- головокружениям, жгучим и распирающим головным болям (причина все та же — рост внутричерепного давления);
- при наличии у пациента еще и выраженного атеросклероза дело может закончиться инсультом на несколько лет раньше срока.
Терапия
Лечение корешкового синдрома позвоночника основано на остановке процесса, который его вызвал — протрузии, грыжи, остеофитов и др.
Львиная доля этих проблем решается хирургическим путем, и если пациент старше 65 лет, этот путь становится чуть ли не единственным, так как другие меры эффекта наверняка не дадут. Но среди недостатков вмешательства значатся:
- недолговечность результата, поскольку оно еще ускоряет дегенерацию прооперированного сегмента, а старение других просто невозможно предотвратить;
- большой риск повредить спинной мозг — особенно в случае с шейным отделом, так как операция в любом случае проводится в непосредственной близости от него.
Оттого врачи стараются лечить позвоночник консервативными методами до тех пор, пока от них есть хоть какой-то эффект. Среди них:

- новокаиновые блокады, позволяющие снять боль и спазм мышц, ею вызванный;
- массаж, который дает не только то же самое расслабление мышц, но и позволяет частично вернуть позвонки в правильное положение;
- ЛФК — естественное средство укрепления мышц спины, поскольку при патологиях дисков они остаются единственной силой, способной удерживать спину в правильном положении;
- прогревания — любым способом, от лазера до низкочастотного тока. Оно позволяет активизировать регенерацию проблемного сегмента и снять асептическое воспаление, вызванное спазмом, раздражением нерва, смещением позвонков и др.;
- электрофорез — обычно, с участием кортикостероидов. Эти средства эффективно снимают воспаление, но и подавляют собственный иммунитет тела. Так что, пользоваться ими постоянно — это палка о двух концах;
- прием НПВС (нестероидных противовоспалительных средств) наподобие "Аспирина", "Диклофенака" и проч. (можно применять только по назначению варча!) Они не слишком полезны для желудка и печени, но потенциальная польза от них часто превышает эти риски. Тем более что их можно наносить и на кожу.
Наибольшую проблему представляет консервативное лечение грыжи поясничного отдела позвоночника с корешковым синдромом — в силу ее обычно глубокого залегания и высоких нагрузок на этот сегмент.
А проще всего в этом отношении с шейными грыжами. Позвоночный канал здесь узок, да и головной мозг с питающими его артериями расположен достаточно близко. Зато доступность проблемных позвонков шеи с поверхности кожи тоже максимально высока.