Вальгусная деформация стопы (hallux valgus) — очень распространенная патология, которая часто наблюдается у молодых женщин, предпочитающих обувь на каблуках. Она сопровождается сильной деформацией большого пальца стопы (плюснефалангового сустава), при которой он буквально отходит в сторону от своих собратьев, а у его основания образуется большая "шишка" или "косточка", как ее называют в народе. Данный дефект представляет собой не только эстетический недостаток, но серьезную проблему ортопедического характера, которая создает много неудобств, вплоть до выбора и ношения обуви.
Причины развития патологии
Вальгусная деформация стопы развивается незаметно в течение длительного времени. Очень трудно застать недуг на ранней стадии развития. Первые признаки патологии не воспринимаются серьезно, а трактуются как нечто обыденное и незначительное. Первой значительной проблемой, на которую следует обратить внимание, является то, что привычная обувь становится тесной и неудобной. Затем появляется сильная боль и усталость в ногах, что приводит к развитию основного симптома данной патологии — отклонению в сторону большого пальца стопы и образование у его основания "косточки" или "шишки".

Развитие косточки привносит в жизнь человека не только эстетический дискомфорт, но и неприятные симптомы, будь то боль или нарушение подвижности. Также происходят изменения в самой стопе и остальных пальцах, они сгибаются и приобретают форму молоточков, а на подошве образуются болезненные мозоли и натоптыши, которые дают о себе знать во время ходьбы.
Причины развития недуга:
- Наличие плоскостопия. Фактически у всех лиц, страдающих вальгусной деформацией, диагностировано поперечное и продольное плоскостопие.
- Остеопороз. С возрастом меняется структура кости, вследствие чего кость теряет прочность и упругость. А нарушение кальциево-фосфорного обмена способствует потери этих важных элементов.
- Ожирение и избыточный вес. При увеличении веса возрастает нагрузка на суставы нижних конечностей, ведь они призваны выдерживать вес тела человека. В результате страдает весь опорно-двигательный аппарат, и развиваются деформационные процессы в суставах.
- Наследственная предрасположенность. Слабый мышечный аппарат может быть обусловлен наследственностью. Высока вероятность возникновения плоскостопия, что может привести к вальгусной деформации.
- Ношение неудобной обуви. Обычно этим грешат молодые женщины, которые не представляют своей жизни без обуви на шпильках. Постоянное ношение таких моделей приводит к дегенеративно-дистрофическим изменениям стопы. Узкая неудобная обувь на высоких шпильках неравномерно распределяет нагрузку на стопу, вся нагрузка приходится на пальцы ног, которые находятся в неправильном физиологическом положении. В результате развивается плоскостопие и деформация стопы.
- Нарушения метаболизма. Сахарный диабет и другие обменные заболевания способствуют вальгусному искривлению.
- Резкие изменения гормонального фона у женщин. Во время полового созревания, беременности и лактации, менопаузе и даже месячные его вибрации способны вызвать ослабление связочного аппарата, что приводит к разному роду повреждений.
- Травмы и повреждения стопы.
Симптомы
Вальгусная деформация стопы характеризуется следующими симптомами:
- сильное отклонение в сторону первого пальца ноги;
- постепенное развитие "косточки";
- деформация остальных пальцев стопы;
- боль и дискомфорт во время ходьбы;
- быстрая усталость ног при длительном положении стоя.
В процессе деформации стопы в первую очередь нарушается функциональность сухожилий, связок и мышц, что приводит к смещению внутрь головки одной из косточек в основании пальца. Чем значительней угол отклонения пальца, тем внушительней размер косточки. Кроме того, отклоненный большой палец начинает давит на второй, который под этим давлением также деформируется и фиксируется в согнутом наклоненном состоянии. Такое положение второго пальца называется молотообразный палец.
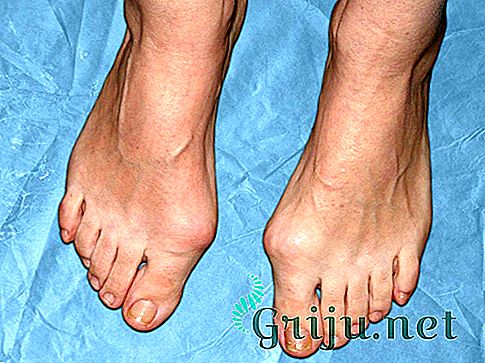
Существуют три степени вальгусного искривления, которые различаются разным углом наклона первого пальца:
- Первая степень — угол наклона до 20 градусов.
- Вторая степень — угол от 20 до 35 градусов.
- Третья степень — угол свыше 35 градусов.
Очень часто деформационно — дегенеративные процессы, происходящие при вальгусном искривлении, приводят к развитию артрита и артроза плюснефалангового сустава, вследствие плохого кровоснабжения на данном участке.
При отсутствии адекватного лечения развивается бурсит, тендинит и тендовагинит, а также возникновение болезни Дейчлендера (изменение структуры пальцев, вследствие больших нагрузок).
Внимание! Существует заболевание подагра, при котором развиваются так называемые тофусные шишки. Очень многие отождествляют вагусную косточку с тофусными шишками, предполагая, что это одно и то же явление. Однако при подагре тофусные шишки — не деформация, а аккумуляция в суставах кристаллов урата, которые могут прорываться наружу белой густой массой. Вот эта белая масса и есть ураты (производные мочевой кислоты). Подагра метаболическое заболевание, которое развивается вследствие нарушения обмена пуринов, конечным метаболитом которых является мочевая кислота. Избыточное количество мочевой кислоты оседает в суставах в виде кристаллов урата натрия. Ничего похожего не происходит при вальгустном искривлении. Вальгусная деформация первого пальца стопы — дегенеративно-дистрофические изменения, при которых происходит изнашивание костей, сухожилий и связок. В результате стопа не может эффективно выдерживать нагрузку на нее, что приводит к деформации ее элементов.
Диагностика
Для диагностики недуга проводят следующие инструментальные исследования:
- рентгенографию нижних конечностей в трех проекциях, которая отобразит положение стоп относительно друг друга;
- компьютерную плантографию, которую проводят на специальной платформе, оставляя на ней отпечаток стопы, метод позволяет оценить состояние стоп и распределение нагрузки на них;
- компьютерную подометрию, помогающую выявить первичные изменения в строении стопы, для предупреждения развития недуга;
- МРТ или КТ для оценки состояния мягких тканей.
При первичном обследовании ортопед определяет подвижность сустава и подвижность соседних пальцев. Также необходима консультация невропатолога для выявления нервных повреждений вовлеченных в патологический процесс. Заболевание дифференцируют с артритом, подагрой, деформирующим остеоартрозом.
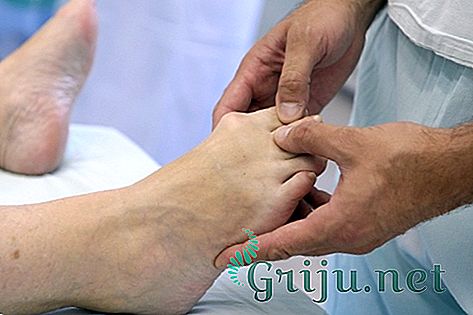
Лечение
Вальгусная деформация ног лечится двумя методами:
- консервативным методом;
- хирургическим.
Консервативное лечение
Консервативный метод лечения осуществляется только на ранних стадиях развития. При полной деформации стоп этот метод становится неэффективным. Консервативное лечение направлено на устранения причины деформации и осуществление профилактических мер. При воспалительных процессах, когда косточка отекает и болит, назначают курс медикаментозных препаратов из группы НПВП (диклофенак, бутадион, индометацин), а также инъекции стероидных препаратов (гидрокортизон, дипроспан) в полость сустава. В остальных же случаях лечение включает:
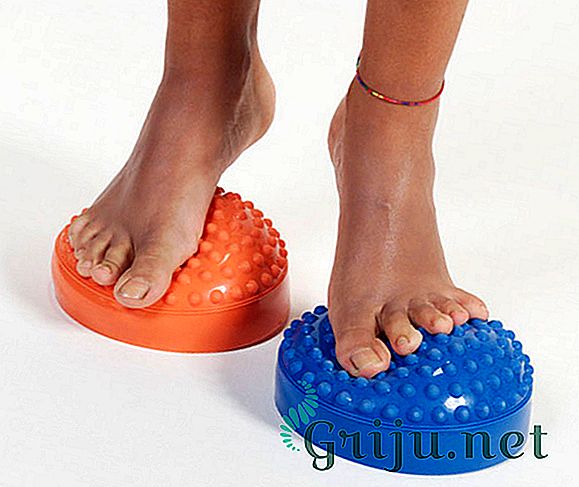
- ношение удобной ортопедической обуви;
- массаж;
- физиотерапия;
- лечебная гимнастика;
- ванночки для ног;
- контроль над весом тела;
- криотерапия.
Использование ортопедических изделий может устранить воспалительный процесс и болевые ощущения. К таким изделиям относятся:
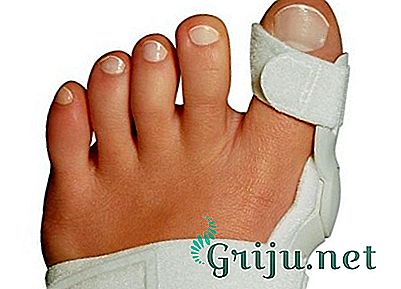
- распорки;
- гелевые корректирующие стельки;
- межпальцевые валики;
- стяжки;
- супинаторы;
- барьерные шины;
- ортезы;
- брейсы.
Все ортопедические изделия призваны приостановить начинающуюся деформацию и предупредить ее дальнейшее прогрессирование. Они должны быть мягкими удобными, с широким носом и небольшим каблуком (не более 4см).
Очень часто искривление большого пальца сопровождается плоскостопием, поэтому ортопедическая обувь должна иметь высокий задник и крепкий супинатор. В этом случае идеальным вариантом являются стельки, изготовленные по индивидуальному заказу с учетом малейших анатомических особенностей стопы.
Физиотерапевтические методы эффективно устраняют прогрессирование недуга, особенно на начальной стадии деформации. Большую популярность снискал метод ударно — волновой терапия, чье действие направлено на улучшение кровоснабжения тканей, уменьшение воспалительного процесса и боли.
К сожалению, прогрессирование недуга можно только приостановить, но полностью излечить его невозможно. Поэтому, иной раз все усилия сходят на нет, и человеку приходиться все же рассматривать оперативное вмешательство, как единственный метод избавления от деформации стопы. Тем не менее, профессиональное, а главное, и своевременное лечение позволяет значительно притормозить дальнейшее развитие недуга и отдалить проведение операции.
Хирургическое лечение
В запущенных случаях при значительном искривлении большого пальца без хирургического вмешательства не обойтись. В хирургии известны более сотни методик коррекции вальгусного искривления стопы. Основными методами коррекции являются:
- Остеотомия. В ходе операции больному удаляют часть плюсневой кости и часть фаланги большого пальца.
- Экзостэктомия. Проводят иссечение участка головки плюсневой кости.
- Артродез. Большой палец стопы закрепляют в неподвижном состоянии.
- Артропластика резекционная. Удаление одного участка плюснефалангового сустава.
- Операция по восстановлению связок. Восстанавливаются связки вокруг сустава большого пальца стопы.
- Замена сустава имплантатом.
На ранних стадиях развития деформационных процессов проводят не полномасштабные операции, а миниинвазивные хирургические вмешательства. Во всех случаях проводят обязательное удаление косточки (экзостоза). В очень запущенных случаях проводят распиливание кости, а затем ее скрепляют специальными металлическими конструкциями. В этих случаях также проводят замену сустава путем формирования ложного искусственного.
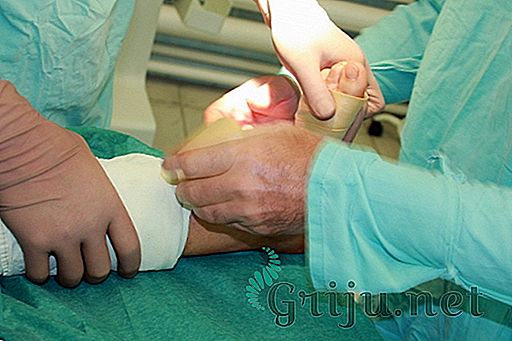
Реабилитация
При сильной деформации реабилитация бывает долгой. Восстановление продолжается, как правило, несколько недель, в течение которых пациент носит специальный ортез или брейсы, а передвигается только на костылях. Ношение ортеза способствует тому, что сустав разрабатывается во время его использования. После снятия ортеза назначают курс физиопроцедур, проводят каждодневные упражнения лечебной гимнастики. Реабилитационный период длится около 2- 3 месяцев.
При незначительном искривлении внешний вид и функциональность сустава восстанавливается очень быстро, приобретая прежний вид. При хирургическом лечении запущенных форм искривления, боли и незначительный отвод пальца может сохраняться еще некоторое время.
Если не проводить коррекцию вальгусного искривления, то впоследствии происходят серьезные дегенеративно-дистрофические изменения данного участка или развитие болезни Дейчлендера, которая характеризуется перестройкой костных структур стопы.
Профилактика
Профилактика заключается в коррекции образа жизни, поскольку всю оставшуюся жизнь человеку придется придерживаться некоторых правил. К ним относятся:
- ношение удобной широкой обуви из натуральной кожи;
- представительницам прекрасного пола придется навсегда забыть о каблуках;
- дозировать нагрузку на ноги при длительной работе в положении стоя;
- регулярное ношение ортопедических стелек;
- вести здоровый образ жизни;
- каждый день делать лечебную гимнастику;
- правильно питаться и контролировать вес тела.